« Pendant ce temps, on ne sait pas comment le cancer évolue » : les « déprogrammés » de la deuxième vague du Covid-19 entre colère et résignation
Sous la pression de la crise épidémique, les hôpitaux ont mis à l’arrêt une partie de leur activité, dans une proportion moindre qu’au printemps, mais suscitant la même anxiété chez les malades concernés par les reports.
Par Camille Stromboni Publié hier à 03h22, mis à jour hier à 07h10

« Jamais malade de sa vie », Jean-Pierre, qui souhaite rester anonyme, n’hésite pas à avoir le verbe haut, tant il vit la situation difficilement. L’homme de 81 ans installé dans un petit village de l’Isère, et qui exerce toujours comme expert automobile à son compte, devait se faire opérer le 28 octobre pour un cancer de l’estomac diagnostiqué au début de l’été. Mais une semaine avant l’intervention, après quatre séances de chimiothérapie, son oncologue et son chirurgien lui ont annoncé que celle-ci était compromise. En cause : l’absence d’un lit de réanimation disponible dans la clinique à cette date, en raison de la deuxième vague de Covid-19.
Il se retrouve alors face à un choix cornélien. « J’avais le pistolet sur la tempe. Soit je me faisais opérer avec le risque qu’ils ne puissent pas me réanimer en cas de problème, soit il fallait remettre ça à plus tard… » C’est cette dernière option qu’il retient alors, avant de devoir se relancer dans deux chimios supplémentaires, pour attendre l’éclaircie sur le front des blocs opératoires pour les patients « non Covid », comme on les appelle désormais. « Le problème c’est que, pendant ce temps-là, on ne sait pas comment le cancer évolue, c’est valable pour tous les cancers, ils n’attendent pas… »
Une « zone aveugle » inquiétante
L’annulation d’une intervention de cette gravité constitue un cas extrême, reconnaît-on parmi les associations de patients. Mais, depuis plusieurs semaines, les déprogrammations d’opérations « non urgentes » se sont multipliées, à mesure que la deuxième vague de Covid-19 est montée en puissance.
Dans les rangs des associations comme chez les médecins, on pointe aussi une « zone aveugle » inquiétante : celle de l’accès aux scanners et autres examens de diagnostic ou d’imagerie, qui s’est révélé très difficile, voire impossible, ces dernières semaines, même pour des maladies graves.
A RoseUp, une association qui accompagne les malades du cancer, 110 appels à l’aide de patients déprogrammés ont été recensés sur la plate-forme mise en ligne début novembre à leur intention, venant principalement de la région Auvergne-Rhône-Alpes. « Cela se calme ces derniers jours », souffle Céline Lis-Raoux, directrice de l’association. Selon elle, une solution a désormais pu être trouvée pour chacun, alors que la pression retombe quelque peu sur les hôpitaux.
Pour les mois qui viennent, et dans l’hypothèse d’une troisième vague, elle défend la nécessité de mettre en place un véritable système de transferts à l’échelle nationale pour ces patients, comme pour les malades du Covid-19. « Il y a beaucoup de femmes et d’hommes que l’on perd une fois qu’ils sont sortis du parcours de soins dans lequel ils étaient engagés et encadrés », pointe-t-elle.
« Logique de reprogrammation » enclenchée
Il n’est à ce jour pas possible d’évaluer l’ampleur du phénomène de déprogrammation de cette deuxième vague. Selon les calculs de la Fédération hospitalière de France (FHF), près de 2 millions de séjours hospitaliers n’ont pas été réalisés entre la mi-mars et la fin juin, soit plus d’un tiers de l’activité attendue. En chirurgie, durant le premier confinement, la baisse d’activité a été comprise entre 58 %, pour l’hospitalisation complète, jusqu’à 80 % pour l’ambulatoire, par rapport à 2019. Sans « rattrapage » dans les mois qui ont suivi. Des retards de prise en charge qui ont entraîné des* pertes de chance et de la surmortalité, d’après plusieurs études récentes.
De tels chiffres ne devraient pas être atteints cet automne, les agences régionales de santé ayant tenté de maintenir le plus possible la prise en charge des patients non Covid, avec une mise à l’arrêt progressive de l’activité dans les hôpitaux et cliniques. Depuis quelques jours, une « logique de reprogrammation » est enclenchée partout sur le territoire, explique la FHF. Mais de manière « disparate », selon la situation de chaque région, et « très prudente », précise la secrétaire générale Zaynab Riet. Les établissements hospitaliers doivent être en mesure « de réarmer des lits de réanimation en vingt-quatre à quarante-huit heures » pour accueillir des patients Covid.
Pour Jean-Pierre, l’horizon vient tout juste de s’éclaircir. Son oncologue lui a trouvé une date aux Hospices civils de Lyon. L’opération est ainsi reprogrammée au 14 décembre. Mais l’Isérois se dit toujours en colère contre « les décideurs politiques, qui sont des nuls, et veulent juste éviter les mauvaises statistiques sur le Covid-19 », ou « parce qu’on sacrifie les chances des autres patients » comme lui.« Je suis remonté, reconnaît-il. Mais ça permet d’avoir de l’énergie et de ne pas baisser les bras. »
« Votre opération n’est pas vitale »
Pour Catherine Simonin, membre du bureau de France Assos Santé, qui regroupe 85 associations de patients et d’usagers de la santé, il est urgent de mettre en place un « accompagnement – y compris psychologique – de ces personnes déprogrammées ». « C’est une situation très anxiogène », dit la responsable, également vice-présidente de la Ligue contre le cancer. Pour elle, il faut le reconnaître simplement : « Il y a un tri pour la réanimation, comme toujours, mais aussi entre malades Covid et non Covid, et au sein même des patients non Covid. »
Lire aussi Dans les hôpitaux débordés par l’afflux de patients Covid-19, « il n’y a pas de réserve »
Ahmed (le prénom a été modifié), agent d’assurance nancéien de 34 ans,«relativise » mais n’en est pas moins inquiet : « Je comprends bien que mon opération n’est pas vitale, mais c’est embêtant. » C’est la deuxième fois qu’il est déprogrammé. Lors de la première vague, c’était pour le retrait de sa vésicule biliaire – qui a finalement eu lieu en août. Cette fois-ci, le report est plus problématique. L’intervention réparatrice prévue sur sa cicatrice, suite au retrait d’une tumeur du rein, qui devait se dérouler courant décembre, est reportée, a-t-il appris la veille de son rendez-vous avec le chirurgien, le 9 novembre. « Votre opération n’est pas vitale et on ne maintient que celles qui le sont », lui a expliqué une secrétaire de l’hôpital, en l’invitant à revenir après la crise. Et d’ajouter : « On ne sait pas quand ça va finir tout ça. » Depuis, pas de nouvelles.
Le plus difficile pour Ahmed, c’est de ne pas savoir quand il va pouvoir « reprendre une vie normale ». Avec les douleurs qui l’empêchent de rester assis, impossible de travailler une journée entière – il se trouve en mi-temps thérapeutique – ou de faire le moindre sport. « C’est frustrant de devoir mettre sa vie en stand-by », lâche-t-il. Les potentielles conséquences d’un tel retard lui trottent aussi dans la tête. « Mon généraliste m’a dit qu’il pouvait y avoir des complications… Je fais confiance au chirurgien, il a vu mon scanner et mon IRM, le risque doit être faible, mais seul l’avenir le dira. »
« Se tourner vers le privé »
Ce sont ces mêmes tiraillements, moins aigus, mais toujours difficiles, que racontent les « déprogrammés » concernés par de plus « petites » interventions. « Ce n’est pas une opération essentielle mais elle est quand même nécessaire »,témoigne Cathy, 64 ans, qui devait être opérée du canal carpien le 19 novembre, et dont l’intervention a été reportée au 25 février.Si la retraitée, installée en Bourgogne, fait part de ses douleurs, elle garde surtout en tête la préconisation de son neurologue d’être opérée au plus vite avant la fin de l’année, sous peine de voir la perte de sensibilité au niveau des doigts évoluer… « Est-ce que mes symptômes ne vont pas s’aggraver ? », interroge-t-elle.
« On comprend bien la situation, on n’est pas des révolutionnaires, on l’accepte », confie Michèle, à propos de l’opération « relativement banale » de la hanche de son mari, qui devait avoir lieu le 24 novembre dans un hôpital francilien et a été reportée à la mi-janvier. « Si la situation sanitaire le permet », lui a-t-on annoncé début novembre, quatre jours après avoir vu l’anesthésiste. « Mais mon mari a 80 ans, il est très fatigué, il ne peut plus marcher, et il souffre terriblement… » Les pépins de santé se sont accumulés depuis le confinement du printemps, l’opération de hanche était la dernière étape avant d’espérer des jours meilleurs. « Dans notre malheur, on a de la chance », reconnaît-elle néanmoins : celle d’avoir « les moyens de se tourner vers le privé ». Elle a trouvé une place pour le 8 décembre. Depuis, elle « croise les doigts ».Notre sélection d’articles sur le coronavirus
Retrouvez tous nos articles sur le coronavirus dans notre rubrique
*Cancers, infarctus, AVC… la double peine des dégâts collatéraux du Covid-19
Alors que la deuxième vague de la pandémie monte en France, les conséquences sanitaires de la désorganisation du système de santé lors du premier épisode, parfois mortelles, sont palpables. Tour d’horizon des pathologies aggravées par le coronavirus.
Par Sandrine Cabut et Pascale Santi Publié le 26 octobre 2020 à 18h52 – Mis à jour le 28 octobre 2020 à 06h03
Temps de Lecture 20 min.

C’est un cri d’alarme du monde médical : le Covid-19 ne doit pas empêcher de soigner les autres pathologies. Alors que la deuxième vague de l’épidémie monte en France, les hôpitaux essaient de déprogrammer le moins possible leurs activités « hors Covid » pour éviter d’alourdir la facture, déjà pesante, de la première vague : pertes de chance pour des patients atteints de cancers, de maladies chroniques mais aussi de pathologies bénignes compliquées du fait de retards à la prise en charge.
« La question des dommages collatéraux constitue un sujet de préoccupation au sein du conseil scientifique. A fin octobre, nous n’avons pas encore absorbé la totalité des patients qui n’ont pas été traités pendant la période du confinement », souligne Pierre-Louis Druais, ancien président du Collège de la médecine générale, membre du conseil scientifique chargé d’éclairer l’exécutif.
Lire aussi Coronavirus : les médecins inquiets des dégâts collatéraux de l’épidémie
Ces risques avaient pourtant été mis en évidence dès les premières semaines de la crise sanitaire. « Il y a environ 1 500 à 1 700 décès par jour en France toutes causes confondues, hors épidémie de Covid-19. Environ 1 000 personnes qui décèdent ont plus de 75 ans et meurent souvent de maladies chroniques. Faute de suivi, la mortalité de ces personnes pourrait être majorée de 10 %, ce qui représenterait environ 100 morts supplémentaires par jour », indiquait ainsi fin mars le professeur Druais.
Recours aux soins en baisse
Ce n’est pas la seule raison de l’inquiétude. « Le recours aux soins a diminué de manière très forte dès le début du confinement sur l’ensemble du territoire »,constate le rapport charges et produits de l’Assurance maladie daté de juillet. Une enquête réalisée récemment auprès de 2 048 personnes âgées de 50 ans et plus par Share-France (partie française d’un programme de recherche sur la santé, le vieillissement et la retraite en Europe) apporte des éléments de réponse sur les causes : « Près de la moitié des personnes interrogées répondent avoir eu au moins un soin annulé ou reporté par le professionnel de santé ou avoir essayé de prendre rendez-vous sans succès depuis le début de l’épidémie, détaille Florence Jusot, professeure en sciences économiques à l’université Paris-Dauphine, qui pilote cette enquête Share-France. Seulement 10 % d’entre elles déclarent avoir renoncé à au moins un soin par peur d’être contaminées, avec de fortes disparités sociales. »
Des conséquences sont désormais palpables. « Ce qu’on avait dénoncé à la première vague s’est largement confirmé, bon nombre de malades chroniques ont vu leur état s’aggraver pour de multiples raisons », s’inquiète Gérard Raymond, président de France Assos Santé, qui a lancé un questionnaire, « Vivre Covid », pour prendre le pouls des malades chroniques.
Au-delà des témoignages frappants de patients et de médecins, des études commencent à mesurer les effets à court terme du confinement et de la désorganisation du système de santé sur la prise en charge des malades mais aussi à l’échelle de la population. Certains s’inquiètent d’une dégradation de l’état de santé mentale chez les jeunes et chez les personnes touchées par la crise économique.
Lire aussi La santé mentale éprouvée par l’épidémie de Covid-19
Qu’en sera-t-il à plus longue échéance ? L’agence de sécurité sanitaire Santé publique France (SpF) lance une cinquantaine de projets d’étude autour du Covid-19, dont une vingtaine pour étudier les effets collatéraux de l’épidémie dans des populations non infectées.
« L’un des principaux volets sera d’évaluer l’impact en termes d’aggravation et de mortalité, pour de nombreuses pathologies : maladies cardio-vasculaires, neurodégénératives, psychiatriques, cancers, diabète, etc., liste Anne Gallay, directrice du département des maladies non transmissibles à SpF. Il y aura aussi des programmes plus spécifiques : dans les Ehpad [établissements d’hébergement pour personnes âgées dépendantes], en milieu professionnel… »
Tour d’horizon non exhaustif des pertes de chance et des dégâts collatéraux du Covid-19 dans le domaine des cancers, des urgences cardiaques et neurovasculaires, de la chirurgie…
1 – En cancérologie, baisse inquiétante des diagnostics et des dépistages
2 – En cardiologie, moins d’admissions mais plus de complications
3 – En neurologie, la qualité des soins dégradée
4 – En chirurgie, de nombreuses déprogrammations
5 – Diabète, VIH, douleurs chroniques… aussi concernés
1 – En cancérologie, baisse inquiétante des diagnostics et des dépistages
Dans le domaine du cancer, pathologie très fréquente avec un peu plus de 1 000 nouveaux malades par jour en France, et première cause de mortalité (157 400 décès en 2018), le confinement a eu un gros impact.
« Je préfère ne pas savoir. » Voilà ce que s’était dit une patiente qui avait palpé un nodule au sein. C’était début mars. A la sortie du confinement, elle a encore attendu. Ce n’est qu’en août que cette dame d’une cinquantaine d’années a été diagnostiquée. Elle a deux tumeurs et des ganglions métastatiques aux aisselles. « Dans ce cas, c’est un retard de six mois, clairement une perte de chance, c’est un moins bon pronostic qu’une tumeur seule, déplore Corinne Balleyguier, chef du département d’imagerie médicale de Gustave-Roussy (Ivry, Val-de-Marne). Des femmes ont attendu des mois avant de venir consulter. »
Une autre devait passer une mammographie en ville le 17 mars, premier jour du confinement, pour un nodule. L’acte a été annulé. Elle ne reprendra rendez-vous à Gustave-Roussy que fin mai. C’était un cancer. « Généralement, le cancer du sein évolue lentement et un délai de quelques semaines ne change rien au pronostic, tempère le docteur Balleyguier, même si certaines tumeurs peuvent être très agressives. »
Le cancer du sein n’est pas le seul concerné. De nombreuses personnes sont arrivées avec de plus grosses tumeurs, des sarcomes plus étendus, des cancers du col de l’utérus qui n’étaient plus opérables… « La qualité de la prise en charge a été dégradée. Certains patients ont dû passer d’un traitement curatif à un traitement palliatif », déplore la docteure Emilie Grégoire, spécialiste de la chirurgie digestive à l’hôpital de la Timone à Marseille et signataire de la tribune « N’oublions pas nos patients », publiée dans Le Parisien le 30 septembre.
Ce sont par exemple des gens qui ne sont pas allés chez leur généraliste, pour une grosseur, un grain de beauté qui change de couleur, une toux anormale, du sang dans les selles, une douleur inexpliquée… « Le cancer part souvent de symptômes anodins », rappelle Fabrice André, directeur de la recherche à Gustave-Roussy.
Les chiffres sont aussi inquiétants s’agissant des dépistages, à l’arrêt pendant douze semaines. Le nombre de mammographies dans le cadre du dépistage organisé du cancer du sein de 50 à 74 ans s’est totalement effondré. Sur les seules régions Ile-de-France et Hauts-de-France, leur nombre est passé respectivement d’environ 14 000 et 9 000 de mi-mars à début mai 2019 à zéro pendant le confinement, selon la Société française de radiologie.
« Il n’y a pas de rattrapage de l’arrêt de l’activité chirurgicale lors du confinement. » Pascal Thomas, chirurgien thoracique
Le dépistage organisé du cancer colorectal a lui aussi été suspendu pendant plusieurs semaines. « Le nombre de tests analysés est passé en dessous des 5 000 par semaine, contre 75 000 et 80 000 par semaine début 2020 », indique l’Assurance maladie. Conséquence : à la fin juillet, 15 000 opérations avaient été décalées.
De même, la chirurgie pour cancer du poumon a chuté de 50 % à la fin août (comparé à 2019), et la baisse a atteint 33 % entre le 1er mars et fin septembre 2020, avec 3 171 interventions en 2020, selon les données du registre Epithor, qui collige les actes de chirurgie thoracique non cardiaque.
Point préoccupant : « Il n’y a pas de rattrapage de l’arrêt de l’activité chirurgicale lors du confinement, or les délais se paient cher pour ce cancer évolutif », explique le professeur Pascal Thomas, chef du service de chirurgie thoracique à l’hôpital Nord de Marseille, et président du Conseil national professionnel de chirurgie thoracique et cardio-vasculaire. Ce spécialiste se dit « extrêmement inquiet des délais considérables de prise en charge. On a encore des gens qui annulent leurs consultations de suivi ».
Lire aussi A cause du coronavirus, les malades du cancer subissent des retards de traitement
« Pendant le confinement, 10 % à 15 % des chimiothérapies ont été annulées puis reportées, 20 % à 25 % des radiothérapies et 30 000 chirurgies à visée curative de cancers n’ont pas été réalisées, par rapport aux 74 000 lors de la même période de 2019. Cela s’explique notamment par un nombre de diagnostics de cancers inférieur sur la période », explique le docteur Jean-Baptiste Méric, directeur du pôle Santé publique et soins de l’Institut national du cancer (INCA), qui insiste pour que les patients reviennent en cas de symptômes. Seule l’oncologie pédiatrique a fait exception.
Comment l’expliquer ? « Il n’y a pas eu de reprise d’activité aussi immédiate qu’on aurait pensé, le retard n’a pas été rattrapé, constate Fabrice Barlesi, directeur médical de Gustave-Roussy, même si nous avons mis en place des filières rapides de diagnostics et prises en charge ». « Outre les déprogrammations, on a dit à certains patients, à juste raison, qu’ils étaient plus fragiles, et ils ont eu tendance à l’autoconfinement », souligne Fabrice André. Autre raison soulevée par tous : les soignants sont épuisés, entraînant de l’absentéisme.
Les pertes de chances sont inévitables. « Il y a une vraie inquiétude car il y aura des pots cassés, des personnes qui n’auraient pas dû mourir et qui mourront », déplore Axel Kahn, président de la Ligue contre le cancer, qui estime qu’il est indispensable de garantir la continuité des soins.
« Au regard de la situation sanitaire, ce sera plutôt 10 000 décès supplémentaires dans les cinq ans à cause de ces retards de diagnostic. » Fabrice André, directeur de la recherche à Gustave-Roussy
Même constat pour le professeur Jean-Yves Blay, président de la Fédération nationale des centres de lutte contre le cancer (Unicancer) : « Des données conduites sur plusieurs centres de lutte contre le cancer montrent 20 % à 25 % de nouveaux diagnostics en moins », avec de fortes différences selon les régions et les centres. Cela correspond à environ 12 000 nouveaux cancers en retard de diagnostic sur deux mois.
« Bien que fragiles, les données antérieures publiées indiquent que les retards de diagnostic entraînent une surmortalité de 5 % à 15 % par mois de retard, avec des différences selon le type et la localisation du cancer », précise le professeur Blay, également directeur du centre d’oncologie Léon-Bérard à Lyon.
Une étude menée par des équipes de Gustave-Roussy, présentée au congrès de l’organisation mondiale professionnelle d’oncologie, ESMO, le 19 septembre, montre que ces retards pourraient entraîner 2 % à 5 % de surmortalité à cinq ans, soit 4 000 à 8 000 morts supplémentaires en France à l’horizon 2025.
En outre, ces hypothèses ont été faites dans une vision optimiste, sans deuxième vague. « Au regard de la situation sanitaire, ce sera plutôt 10 000 décès supplémentaires dans les cinq ans à cause de ces retards de diagnostic, précise Fabrice André. Il devient urgent de désengorger les hôpitaux par le biais de solutions de soins moins lourdes qui ont démontré leur équivalence, au moins pendant les périodes aiguës du Covid. »
Un comité de pilotage se réunit chaque semaine depuis le 5 mai rassemblant les autorités sanitaires, les réseaux régionaux de cancérologie, les agences régionales de santé (ARS), les sociétés savantes. « Il élabore des préconisations pour préserver les chirurgies et les prises en charge de cancers », ajoute le docteur Méric, de l’INCA. Cela suffira-t-il à minimiser les pertes de chance ?
2 – En cardiologie, moins d’admissions mais plus de complications
En France, pendant le premier mois du confinement, les admissions à l’hôpital pour infarctus du myocarde (IDM) ont diminué de 30 % par rapport au mois précédent. Cette forte baisse était « indépendante des caractéristiques des patients et de la prévalence régionale du Covid-19 », écrivent le professeur Nicolas Danchin (hôpital européen Georges Pompidou, Assistance publique-Hôpitaux de Paris, AP-HP) et ses collègues, qui ont publié ces résultats dans la revue The Lancet Public Health d’octobre.
Les données portent sur vingt et un centres hospitaliers, qui participent à un registre national de suivi des infarctus. Pour Nicolas Danchin, « ce constat est concordant partout dans le monde. Il s’explique probablement par un double mécanisme : d’une part, la réticence des patients à venir à l’hôpital en pleine épidémie ; de l’autre, une possible baisse des accidents cardiaques liée à une réduction de facteurs déclenchants comme le stress professionnel, la pollution, des efforts physiques ».
Lire aussi Entre retards de diagnostic et traitements interrompus, les répercussions du Covid-19 inquiètent
Les infarctus ont-ils été plus sévères, du fait de retards à la prise en charge ? Dans cette étude française, la mortalité était légèrement augmentée pendant la période du confinement (5 % contre 3 % le mois précédent), mais sans que ce soit statistiquement significatif. D’autres données vont dans le même sens, suggérant qu’une proportion plus importante des patients faisant un infarctus n’ont pas atteint l’hôpital. Ainsi, l’incidence des arrêts cardiaques, dont l’une des causes est l’infarctus, a doublé en région parisienne pendant les deux premières semaines du confinement (en comparaison avec les années précédentes), conclut une étude d’Eloi Marijon et Nicole Karam (centre de recherche cardiovasculaire de Paris, Inserm). Cette augmentation des arrêts cardiaques était associée à un taux de survie plus faible.

« Pendant la première vague, nous avons vu, comme d’autres équipes, quelques cas de complications graves d’infarctus qui avaient disparu depuis des décennies, telles des ruptures cardiaques », indique de son côté le professeur Johanne Silvain, chef du service de soins intensifs cardiologiques à la Pitié-Salpêtrière. Il est cependant encore trop tôt pour mesurer toutes les conséquences pour ces patients. « En cas de retard à la prise en charge d’un infarctus, les risques sont soit un décès en phase aiguë, soit l’installation progressive d’une insuffisance cardiaque. Il faudra donc regarder la mortalité avec un an de recul », précise Johanne Silvain.
Pour l’heure, l’activité de ce service de cardiologie parisien n’est pas revenue à la normale. « On est encore dans le rattrapage d’actes déprogrammés au printemps (notamment des interventions sur les artères coronaires ou les valves cardiaques),mais c’est un travail d’archiviste difficile. C’est plus rapide si ce sont les patients qui se manifestent », souligne le cardiologue. Ces déprogrammations ont pu, elles aussi, entraîner des pertes de chance. Le Pr Silvain signale ainsi le cas d’un homme âgé avec un rétrécissement de la valve aortique, qui n’a pu être traité comme prévu au printemps. Six mois après, il a été revu en insuffisance cardiaque.
Alors que la deuxième vague de Covid-19 arrive, le spécialiste s’inquiète surtout de la pénurie croissante de personnel dans son service : « Il y a des postes mais plus de candidats. Depuis début septembre, 20 % des lits de cardiologie ne sont pas ouverts, et la salle de cardiologie interventionnelle pour les urgences a dû être fermée pendant trois nuits. »
3 – En neurologie, la qualité des soins dégradée
« Les données internationales vont toutes dans le même sens : il y a eu une réduction de 20 % à 30 % des admissions à l’hôpital pour accident vasculaire cérébral [AVC] pendant le confinement, en particulier pour les formes les moins sévères, les accidents ischémiques transitoires », indique Emmanuel Touzé, président de la Société française de neurologie vasculaire (SFNV). La principale cause d’AVC étant l’obstruction d’une artère du cerveau par un caillot – l’équivalent de la thrombose d’une artère coronaire lors d’un infarctus du myocarde –, les hypothèses pour expliquer ce phénomène sont les mêmes qu’en cardiologie : moindre recours au système de soins, mais aussi, peut-être, diminution transitoire des facteurs déclenchants (stress professionnel, pic de pollution, efforts physiques).
Y a-t-il eu perte de chance ? « On sait qu’après un accident ischémique transitoire, le risque de récidive est réduit de 80 % par une prise en charge rapide et un traitement médical préventif. Mais dans le cas présent, il est encore trop tôt pour évaluer les conséquences de la désorganisation des parcours patient », poursuit le professeur Touzé.
« Il y a sans doute eu aussi une sélection des patients, avec application plus stricte des critères d’éligibilité aux thrombectomies. » Grégoire Boulouis
Un autre indicateur suggère que la qualité des soins pour les AVC a été dégradée pendant la première vague de Covid-19 : le moindre recours aux thrombectomies mécaniques. Cette technique récente, qui consiste à aspirer le caillot obstruant l’artère cérébrale ou à l’extraire avec un stent, en passant par l’intérieur des vaisseaux, a transformé le pronostic fonctionnel des AVC sévères. Lors d’une étude prospective dans 32 des 38 centres métropolitains pratiquant cette technique, le neuroradiologue Basile Kerleroux et ses collègues ont retrouvé une baisse de 20 % d’activité entre le 15 février et le 30 mars, comparativement à 2019. Ce résultat, publié dans la revue Stroke, est d’autant plus marquant que les thrombectomies mécaniques augmentent fortement depuis 2015.
Parallèlement, les auteurs ont mis en évidence un allongement significatif du délai de réalisation de ces traitements après l’IRM, en particulier en cas de transfert entre hôpitaux. « Mon sentiment est que l’accès aux moyens de transfert a été un frein. Il y a sans doute eu aussi une sélection des patients, avec application plus stricte des critères d’éligibilité aux thrombectomies », estime le docteur Grégoire Boulouis, qui encadrait l’étude.

Pour aller plus loin, trois médecins du CHU de Montpellier démarrent un projet de recherche national sur les AVC et les infarctus du myocarde, à partir des données hospitalières de malades issues du Programme de médicalisation des systèmes d’information (PMSI). « Nous comparerons la période du confinement et les mois suivants à l’année précédente, avec pour objectif principal de déterminer l’impact sur la prise en charge des patients et la mortalité neuro et cardiovasculaire », souligne la neurologue Caroline Arquizan, en précisant que l’étude analysera aussi les déterminants socioéconomiques.
En neurologie, la crise sanitaire a entraîné aussi des dégâts collatéraux dans la prise en charge de pathologies chroniques. Comme dans toutes les spécialités, les consultations ont été brutalement déprogrammées, remplacées au mieux par des téléconsultations.
« En recommençant mes consultations, j’ai vu les dégâts chez mes patients parkinsoniens privés de kiné, orthophonie, mais aussi de sorties depuis des mois. Il y a des dégradations sur le plan moteur, mais aussi psychique », raconte le professeur Mathieu Anheim (CHU de Strasbourg). Le neurologue pointe aussi les répercussions de l’arrêt des poses d’appareils de stimulation cérébrale profonde (« pacemakers » cérébraux), destinés aux parkinsoniens les plus sévères : « Un de mes patients, très gêné par ses symptômes, a été prévenu la veille que son intervention, prévue depuis des mois, était annulée, et l’a très mal pris. » Le stimulateur a finalement été posé en septembre.
4 – En chirurgie, de nombreuses déprogrammations
Les hôpitaux annoncent ces derniers jours des déprogrammations de soins, faisant craindre aux soignants le même chamboulement du système hospitalier que lors de la première vague de Covid-19.
La chirurgie dans son ensemble a été très touchée, l’activité de greffe en particulier. Selon des modélisations d’un collectif international de chirurgiens, CovidSurg, publiées dès mai dans le British Journal of Surgery, plus de 700 000 interventions programmées ont pu être annulées ou repoussées en France pendant la première période épidémique de douze semaines, et 28,4 millions dans le monde.
« Au lieu d’opération au stade préventif, on opère en urgence une complication. Une hernie peut dégénérer en occlusion. » Emilie Grégoire, spécialiste de la chirurgie digestive
En France, il faudrait au moins onze mois pour rattraper le retard si on augmentait l’activité chirurgicale de 20 %, or, nous ne sommes jamais revenus à 100 % de l’activité normale depuis la première période de crise épidémique, insiste Alexis Arnaud, chirurgien pédiatrique au CHU de Rennes, qui a coordonné l’étude au niveau français. Nous sommes plutôt en train de la diminuer sur tout le territoire avec de nouvelles demandes de réduction de l’activité de chirurgie programmée depuis quelques jours. Ces décalages vont poser des problèmes de santé publique, qui ne pourront être mesurés que plus tard, c’est très inquiétant. »
Dans ce contexte, « il est nécessaire de maintenir des zones protégées (Covid free) », poursuit le chirurgien, qui s’appuie sur la publication de la dernière étude de CovidSurg, début octobre dans le Journal of Clinical Oncology, montrant un doublement des complications pulmonaires et de la mortalité postopératoire pour des patients opérés de cancer dans des hôpitaux sans zones « Covid free ».
La déprogrammation d’une chirurgie peut aussi avoir des conséquences, même en cas de pathologies bénignes. « Il a été nécessaire de reporter les interventions chirurgicales non urgentes et ne représentant pas une perte de chance pour les patients. Toutefois, dans le domaine de la chirurgie digestive, le risque de décaler l’ablation d’une vésicule biliaire, une opération bénigne, est d’arriver à une cholécystite, explique la docteure Emilie Grégoire, spécialiste de la chirurgie digestive à l’hôpital de la Timone, à Marseille. Au lieu d’opération au stade préventif, on opère en urgence une complication. Une hernie peut dégénérer en occlusion. »
Autre constat, « nous avons tous relevé une recrudescence des formes graves d’appendicite avec plus d’abcès et de péritonites. Nous avons quasiment inversé notre ratio en raison de la diminution en parallèle du nombre de patients présentant des formes simples. Cette situation a fortement inquiété les équipes », souligne aussi Alexis Arnaud.
Tous les chirurgiens insistent sur la nécessité d’aller aux urgences en cas de doute.
5 – Diabète, VIH, douleurs chroniques… aussi concernés
Diabétiques ou personnes souffrant de rhumatismes ont aussi pâti du ralentissement des soins.
Diabète
« Certains patients se sont mieux pris en charge, en faisant du sport et en mangeant plus équilibré, en revanche d’autres se sont sentis abandonnés », souligne Clara Bouché, diabétologue à l’hôpital Lariboisière, à Paris, où beaucoup ont annulé leurs rendez-vous, par peur d’être contaminés par le Covid-19. Certains sont revenus cet été avec un diabète très déséquilibré. « L’état métabolique des enfants s’est aggravé, indique de son côté Carine Choleau, directrice de l’Association l’aide aux jeunes diabétiques (AJD). Il y a eu moins de diagnostics de diabète de type 1 au début du confinement, ils ont été reportés sur les mois suivants avec plus de complications du fait du délai de prise en charge. » Non traitées, ces complications peuvent aboutir à un coma, voire un décès. Dès fin mars, l’AJD avait alerté sur le nombre accru d’enfants, comme dans d’autres pays européens, chez qui le diabète est diagnostiqué en situation d’urgence.
VIH
Pendant le confinement, les délivrances de PrEP (traitement préventif « à la demande » du VIH) ont baissé de 36 % et leur instauration de 47 %, et elles n’ont pas retrouvé ensuite leur niveau attendu, selon une étude nationale menée par Epi-Phare. Le nombre de tests de dépistage a aussi massivement diminué durant les six premiers mois de l’épidémie de Covid-19. « Le risque est de revenir plusieurs années en arrière dans les acquis de la lutte anti-VIH », craint Gilles Pialoux, chef du service de maladies infectieuses de l’hôpital Tenon (AP-HP). Il souligne aussi que la simplification prévue de la première prescription de PrEP (en médecine de ville et plus seulement à l’hôpital) est désormais bloquée. Autre dégât collatéral : le service d’infectiologie de Tenon était en train de reconvoquer des centaines de patients atteints d’hépatite C et perdus de vue, pour leur proposer de bénéficier des nouveaux traitements. Le projet a été gelé, tout comme celui d’une offre de santé pour des personnes trans.
Rhumatologie et douleurs chroniques
« Je n’allais pas vous ennuyer avec mes petites douleurs. » C’est ce qu’a confié une patiente à Francis Berenbaum, chef du service de rhumatologie de l’hôpital Saint-Antoine (AP-HP). Atteinte de polyarthrite rhumatoïde, elle souffrait d’articulations gonflées depuis mars mais n’en avait rien dit à son médecin lors d’une téléconsultation fin avril. Or, « on sait qu’une sédentarité forcée avec des polyarthrites inflammatoires, ou chez des malades arthrosiques, va entraîner un mauvais contrôle de leurs rhumatismes, un impact sur la qualité de vie, et aboutir à moyen terme à une augmentation de la mortalité cardiovasculaire de 50 % », souligne le professeur Berenbaum.
Les 243 centres français de lutte contre la douleur et les 400 000 patients qu’ils suivent ont été fortement affectés par l’épidémie de Covid-19, conclut une enquête de la Société française d’étude et de traitement de la douleur (SFETD), qui sera présentée en novembre au congrès de cette société savante. « Pendant la première vague, 40 % des professionnels des centres anti-douleur ont été appelés sur d’autres postes, et 30 % ne sont pas encore revenus. La majorité d’entre eux estime qu’il y a eu un impact majeur sur le vécu de leurs patients », indique le professeur Frédéric Aubrun, président de la SFETD. Durant le confinement, 28 % des consultations, les plus cruciales, ont été maintenues en présentiel, le reste s’est fait en téléconsultation. Les consultations ont désormais repris, mais les délais d’attente, déjà de plusieurs mois avant la crise, ont encore augmenté, « ce qui va encore retarder la prise en charge de ces malades », s’inquiète Frédéric Aubrun.
Drépanocytose
« Pendant le confinement, nous avons été surpris de voir une baisse de moitié des admissions pour crise douloureuse des patients avec drépanocytose », révèle le professeur Jean-Benoît Arlet (service de médecine interne de l’hôpital européen Georges-Pompidou). Pour le médecin interniste, spécialiste de cette maladie du globule rouge, ce n’est pas tant dû à un renoncement aux soins qu’à une réelle réduction des crises. Celles-ci correspondent à des infarctus au niveau des os, favorisés comme les infarctus du myocarde et les AVC par le stress, la pollution… A l’approche de l’hiver, saison délicate pour les drépanocytaires, et dans le contexte de saturation des hôpitaux par la deuxième vague de Covid-19, Jean-Benoît Arlet s’inquiète toutefois pour ses malades, qui affluent à nouveau dans les hôpitaux. « En Ile-de-France, les crises drépanocytaires représentent 10 000 hospitalisations par an, dont 7 % à 10 % nécessitent un passage en réanimation », pointe-t-il.Notre sélection d’articles sur le coronavirus
Retrouvez tous nos articles sur le coronavirus dans notre rubrique
A l’hôpital Bichat, des greffes ralenties par le Covid-19
Publié aujourd’hui à 12h45
RÉCIT
Même si des lits ont été « sanctuarisés » dans l’hôpital parisien, les transplantations pulmonaires diminuent fortement cette année à cause de l’épidémie due au coronavirus.
La deuxième vague au jour le jour | Episode 4. Mardi 24 novembre, un peu avant 23 heures. Reynald est dans son canapé en train de regarder un documentaire à la télévision quand l’appel tant attendu de l’hôpital Bichat arrive enfin : grâce au don d’une famille, deux poumons sont disponibles pour lui. La greffe est prévue dans quelques heures à Paris, à deux heures de route de la petite ville des Hauts-de-France où il vit avec sa femme et ses trois filles. A 45 ans, il souffre d’une insuffisance respiratoire grave, et a été inscrit voilà un an sur la liste d’attente de l’Agence de biomédecine, qui coordonne les prélèvements dans toute la France. Mais avec le Covid, tout s’est ralenti : moins de donneurs, moins de médecins pour prélever les organes, moins de lits de réanimation pour accueillir les malades après leur opération.
Lire aussi Les tests de masse, nouvelle stratégie pour éviter une troisième vague de Covid-19 ?
Haute tour sombre en lisière du périphérique, l’hôpital Bichat est le seul établissement de l’Assistance publique-Hôpitaux de Paris (AP-HP) à réaliser des transplantations pulmonaires. Environ 70 interventions ont lieu par an. « Là, on a un gros retard. On ne dépassera pas 50 », constate Yves Castier, chef du service de chirurgie vasculaire et thoracique, qui participera à l’intervention plus tard dans l’après-midi. Sur le fil WhatsApp créé par les chirurgiens de l’hôpital pour s’échanger les informations sur les organes proposés par l’Agence de biomédecine, les messages ne se sont guère bousculés au mois de novembre, même siplusieurs interventions ont eu lieu pendant cette deuxième vague.

Lors de la première vague, les chirurgiens avaient tout stoppé, estimant qu’il était bien trop risqué d’hospitaliser dans des réanimations « submergées de patients Covid » des malades greffés, aux défenses immunitaires affaiblies par les médicaments antirejet. « On était tous stressés », reconnaît Yves Castier. A cela, s’ajoutait la crainte de manquer de lits. « La greffe pulmonaire demande un temps d’hospitalisation d’au moins une dizaine de jours, quelquefois plus quand les patients ont des complications infectieuses », souligne le chirurgien. Autant qu’un patient atteint d’une forme grave de Covid.
Cet automne, des lits ont été « sanctuarisés » pour des transplantations, mais d’autres interventions ont dû être annulées, au grand dam des chirurgiens concernés. « Au printemps, on avait tous l’impression d’être dans le même bateau, les gens étaient raisonnables. Là l’ambiance est plus tendue, et le ton monte parfois », raconte Yves Castier, coprésident du Conseil de bloc de l’hôpital, l’instance chargée de répartir les ressources – accès aux salles d’opération, lits de réanimation – entre les différents services.
Réanimations éphémères
Reynald sera le 43e greffé pulmonaire de l’année. Arrivé à 2 heures du matin en ambulance porte de Saint-Ouen, il patiente depuis dans une chambre au dixième étage de l’hôpital, habillé du pyjama bleu foncé de l’hôpital, sous un drap jaune pâle. Il est presque midi. Le greffon attendu dans la nuit n’est toujours pas arrivé car les intempéries ont empêché l’avion de décoller. Conformément à la loi, aucune information ne lui a été transmise sur le donneur, ni même sur le lieu où ont été prélevés ses futurs poumons. « J’aimerais tant dire merci aux familles, elles ne sont pas obligées, c’est vraiment noble », précise-t-il, avec émotion.
L’attente a été longue et angoissante. « Je me disais, avec le Covid, cela ne va plus être possible », explique-t-il en soulignant qu’il n’a pour autant « jamais baissé les bras ». Confiné depuis le mois de mars, il s’est résolu à porter le masque chez lui, et à prendre ses repas en bout de table, bien conscient que le virus pourrait lui être fatal. « Avec cette greffe, j’espère retrouver ma place dans la société, retravailler un peu, courir avec mes enfants », dit-il la voix un peu éraillée.
Au niveau – 1, dans la salle où il doit être opéré, tout le matériel et les machines ont été disposés. Au printemps, quatre lits de réanimation y avaient été placés pour accueillir des patients atteints du Covid. Dans une salle voisine, où un chirurgien opère ce matin-là un patient atteint d’un cancer du poumon au moyen d’un robot, quatre autres lits avaient été installés. Enfin, la totalité de la salle de réveil, soit douze lits, avait été transformée, en « open space de réanimation ». « C’était une véritable usine à gaz, avec le bruit, la chaleur, les entrées, les sorties », se souvient Aurélie Gouel, anesthésiste et coprésidente du Conseil de bloc. Pour créer ces lits, il a fallu récupérer dans les différents blocs opératoires des pousse-seringues, des ventilateurs, des scopes, des chariots avec du matériel : « un énorme déménagement », souligne-t-elle.A
Pour la deuxième vague épidémique, deux réanimations éphémères ont été créées. « Nous avons fermé certaines salles d’opération pour récupérer le personnel dont nous avions besoin pour les ouvrir », explique Aurélie Gouel, en arpentant les longs couloirs qui desservent les 22 « blocs ». Cette fois, 15 ont pu rester ouverts contre 9 la première fois. Quelques malades attendent, dans un sas ouvert, séparés par de simples paravents, avec comme seule distraction un écran de télévision où se promènent en continu des poissons rouges. « Cela fait partie du programme d’“amélioration de la qualité de vie” », sourit Aurélie Gouel, qui espère maintenant convaincre l’AP-HP d’y ajouter un peu de musique.

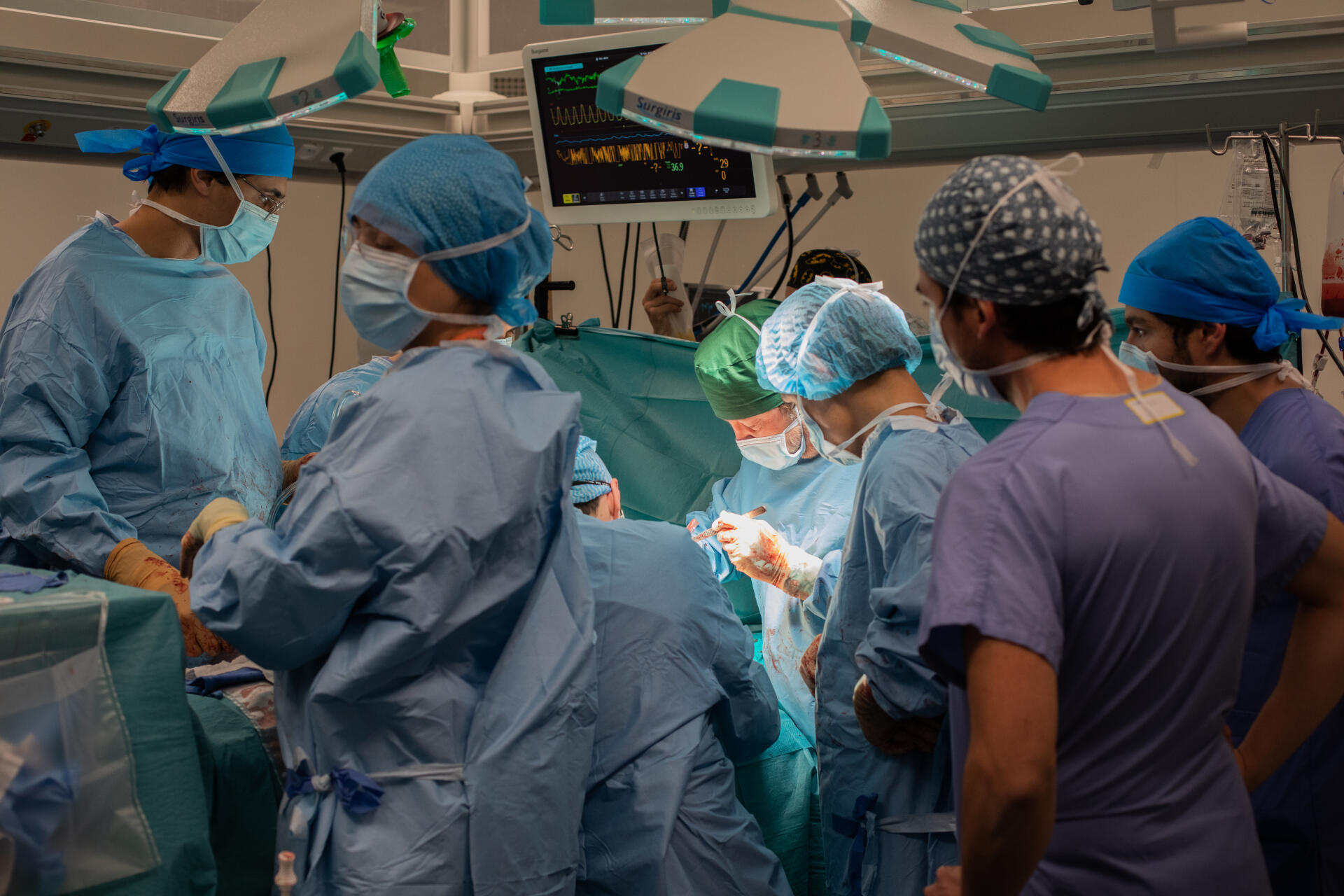
Après une batterie d’examens, Reynald est descendu au bloc vers 14 h 30, mais il est près de 17 heures quand l’intervention démarre. A ses pieds, sur une table, tout un arsenal de pinces, d’écarteurs, de ciseaux a été disposé. Sur fond de musique pop, l’équipe avance minutieusement, stressée tant la vie du patient tient à un fil, pendant ces quelques heures. Un peu plus tard, la porte de la salle s’ouvre. « J’ai une nouvelle : Diego Maradona est mort ! », lance Yves Castier à la cantonade, tout en enfilant sa blouse pour se joindre à l’opération. Les poumons sont encore dans les airs, en direction de l’aéroport du Bourget, escortés par le chirurgien de l’hôpital qui a réalisé le prélèvement. 18 h 55. Les voilà enfin. Disposés dans une grande bassine en inox remplie de glace, ils sont prêts pour un second souffle.
Espaces délimités par une bâche
Quatre chirurgiens se succèdent au cours de l’opération, et il est minuit et demi lorsque Reynald descend enfin dans le service de réanimation chirurgicale. Sur les douze lits, quatre sont occupés par des patients malades du Covid et huit par des patients atteints d’autres pathologies, en majorité des greffés pulmonaires. Les deux espaces ont été délimités mi-octobre par une simple bâche scotchée au mur. Au mur du couloir, une série de portraits a été affichée, avec tous les soignants ayant travaillé ici pendant la première vague.
Au pic du printemps, 35 malades étaient hospitalisés dans le service et ses « annexes », contre 16 au plus haut de la seconde vague, mi-novembre. Si la répartition des lits entre patients atteints du Covid ou d’autres pathologies se maintient, « cela aura un impact sur l’activité chirurgicale », souligne Brice Lortat-Jacob, anesthésiste-réanimateur, en rappelant qu’en temps normal le service de réanimation « tourne à 100 % ».
L’équilibre entre les deux catégories de patients reste fragile. Pour cette deuxième vague, les médecins n’ont pas eu à faire de choix, mais « la question peut se poser à tout instant en cas de nouvelle épidémie d’un nouveau virus plus agressif, ou d’évolution du virus actuel conduisant à un nombre de décès accru », prévient Philippe Montravers, chef du service d’anesthésie-réanimation. Selon lui, « le pays ne peut pas faire l’économie d’un débat éthique » sur ce sujet. « Mais ce n’est pas aux médecins, qui sont juges et parties, de décider. »Retrouvez nos précédents articles sur l’hôpital Bichat face au Covid-19
Au cœur de l’hôpital Bichat, à Paris, Le Monde raconte, depuis le mois d’octobre et tout au long de la deuxième vague de l’épidémie de Covid-19, les vies bouleversées des soignants, des patients et de leurs familles.
– « C’est la même maladie, les mêmes gens, les mêmes problèmes »
– Dans le service de réanimation de Bichat, « si le respirateur me lâche, je n’existe plus »
– Dans le service de pneumologie, « plus rien ne m’intéresse, je veux juste rester au calme »
– « Voir une dernière fois cela n’est malheureusement plus possible »
– Des greffes ralenties par le Covid-19
Voir plus